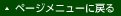神経・筋肉の病気
椎間板ヘルニア
椎間板ヘルニアとは
脊髄は脊椎(背骨)の中を通り、脳からの指令を全身に伝え、また末梢の感覚などの情報を脳に伝える働きをもちます。
脊椎同士の間には椎間板が存在し、骨同士の衝突を防いでいます。
椎間板は脊椎が動く際のクッションの役目を果たすとても大切な組織で、中心部にゼリー状の髄核があり、その周囲を何重もの線維のカプセル(線維輪)が囲んでいます。椎間板に圧力が加わると椎間板は拡散する髄核を弾力性のある線維輪が受け止めて衝撃を吸収します。
線維輪は腹側に比べて背側は薄く、断続的な不可によって断裂が起こりやすい状態にあります。
この椎間板が脊髄に向かって飛び出し、脊髄を圧迫する状態が椎間板ヘルニアです。
椎間板ヘルニアが犬で最も起こりやすい場所は胸椎と腰椎の移行部(背中)と頚椎(首)です。
猫では比較的稀に腰に起こることがあります。
正常な脊椎と脊髄
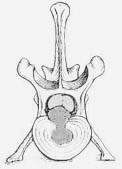
ハンセン1型
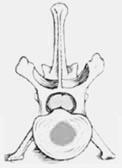
ハンセン2型
ハンセン1型椎間板ヘルニア
ダックスフント、ビーグル、ウェルシュコーギー、コッカースパニエル、ペキニーズ、シーズー、ラサアプソなどの“胴長短足”な犬種では、約2歳齢までに椎間板(特に髄核)が変性を起こして脱水し、ゼリー状の髄核が固いチーズ状あるいは骨のように硬い組織に変化します。
このような変化が起こると椎間板は衝撃を吸収することができなくなり、日常生活の動きによって変性した髄核が少しずつ線維輪に細かいヒビを作り出します。最終的にこのヒビが貫通した時に硬い変性した髄核が突如大きな塊として飛び出し、脊髄を圧迫します。
ハンセン1 型ヘルニアの多くは3-7歳までの間に急性に発症しますが、8歳以上の犬でも珍しくありません。
一方、外傷による場合を除いて2歳未満で椎間板ヘルニアを起こす事は非常に稀です。
活発に運動するラブラドール、ドーベルマン、ジャーマンシェパード、ロットワイラーなど大型犬種にもこのタイプの椎間板ヘルニアが認められることがあります。
ハンセン2型椎間板ヘルニア
椎間板が加齢に伴い変性を起こし、徐々に分厚くなった線維輪が脊髄をじわじわと圧迫します。
このタイプの椎間板ヘルニアの多くは成犬から老犬に多く起こり、慢性的に経過し悪化します。
人間の椎間板ヘルニアの殆どがこのタイプです。動物の場合も一般的に慢性的に徐々に進行します。
臨床症状
急性あるいは慢性にヘルニアを起こした部位よりも後ろ側に症状が出ます。
症状の程度は一般的に以下の5段階に分類されており、グレード5の患者には基本的に24-48時間以内の緊急手術が必要です。
| グレード | 歩行 | 症状 |
|---|---|---|
| 1 | ○ | 背中の痛みのみで神経の機能は正常。階段を上りたがらない、背中がいつもよりアーチ状になっている、抱き上げた時にキャンという、飛んだり跳ねたりしない、などが“背中が痛い”という症状として多い。 |
| 2 | ○ | 両後肢にふらつきがあるものの、まだ身体を支えて四肢で歩くことができる。 |
| 3 | △ | 両後肢は多少動くものの身体を支えることができない。前肢だけで歩く。 |
| 4 | × | 下半身は全く動かず尻尾も振る事ができないが、後肢の感覚は残っている。自力での排泄が不可能なことが多い。 |
| 5 | × | 下半身は完全に麻痺しており、動かすことも出来ず感覚も全く無い。自力での排泄は不可能。 |
治療法
1. 内科療法
症状が軽度な症例に対して選択する治療法です。 通常、この治療には4-6週間の絶対安静が必要です。椎間板ヘルニア自体は元に戻らずに脊髄を圧迫し続けるため、脊髄機能の回復は手術に比べて時間がかかり不完全なものになる事が少なくありません。 内科療法は、症状が重い患者、症状が悪化してきている患者、生活環境や性格により十分な安静が困難な患者では不向きです。抗炎症量のステロイド療法は患者の疼痛を抑える程度の働きをもちますが、脊髄機能を回復させる直接の作用はありません。適切な内科療法によって症状が一時的に改善しても、後に椎間板ヘルニアが再発し、脊髄障害は更に重症となる危険性があります。
2. 外科療法
全身麻酔をかけMRIやCTによって椎間板ヘルニアの発生部位を確認し、脊椎の一部を削って脊髄を露出し、脊髄を圧迫している椎間板を取り除く方法です。また、脊髄造影法による診断も行われる事があります。少し手術の傷が大きくなりますが、同時に飛び出やすい事が知られている場所の椎間板髄核を取り除き椎間板ヘルニアの再発リスクを減らすための予防的造窓術を実施することも可能です。
頸部椎間板ヘルニアの症状
頸部の椎間板ヘルニアは多くの場合に非常に強い痛みを引き起こし、犬が遭遇する様々な病気の中で最も痛い部類に入るとさえ言われています。首に痛みのある動物は、首をすくめて震えている事が多く、床に置いた食器から食事をしたがらなくなる事も多いです。また、抱っこされた時にないたり、頭を触られる事を嫌がって噛む事も珍しくありません。
脊髄の圧迫が重度になると首から下の全身に麻痺やふらつきが認められる様になり、更に完全に麻痺すると呼吸をする横隔膜などの筋肉も麻痺を起こして生命に関わる事があります。
また、椎間板ヘルニアが脊髄で向かわずに横に逸れてしまった場合には、前肢を動かす神経を圧迫して強い痛みを起こす事があります。このようなヘルニアが特定の部位に起こると、片側前肢のびっこが起こる事があり、整形外科疾患との区別が難しくなる事があります。
内科療法
ふらつきなどが無く痛みだけがある場合には、4-6週間の絶対安静により症状が改善することがあります。しかしながら激しい痛みが続くために手術が必要になることよくあります。一般的には1-2週間以内に強い痛みの改善が認められない場合には、痛みをとるために手術を検討する場合があります。
外科療法
MRIによって椎間板ヘルニアの発生部位を確認し、脊髄を圧迫している椎間板を取り除く方法です。ベントラルスロット法という手術法が比較的良く知られていますが、場合によっては別の手術方法を行う必要がある事も珍しくありません。いずれの外科的治療でも約90%の症例で痛みの改善、四肢機能の回復が期待できます。
四肢が完全に麻痺してしまっている患者では、手術後も数日間注意が必要な事があります。
重い脊髄損傷のため下半身麻痺になった動物のケア

重症筋無力症
重症筋無力症とは?
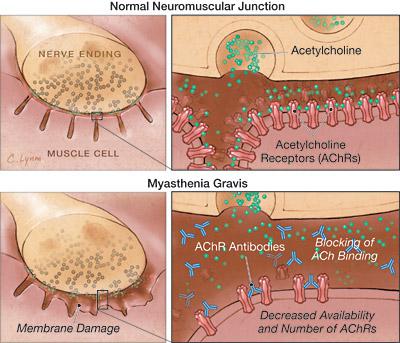
重症筋無力症とは、神経からの信号がうまく筋肉に伝わらないために骨格筋を収縮させる事が出来なくなる病気です。
神経の先端から筋肉の表面に向かって様々 な物質が分泌されることで神経の信号が筋肉に伝わりますが、重症筋無力症ではこの分泌された物質を筋肉側がうまく受信できないため、筋肉の収縮が起こりに くくなります。
殆どの場合に、神経筋接合部の筋膜側に存在するアセチルコリン受容体に対して何らかの原因で自己抗体が産生され、受容体が破壊されてしまう事で筋肉が信号を受け取れなくなります。
臨床症状
人間だと声やまぶたの動きに異常が出たりとても疲れやすく感じたりする症状が多いですが、犬や猫では同様に疲れやすくなったり食べ物を胃まで送る事が出来なくなったりする事が多く、発声障害や呼吸が早く荒くなる事も珍しくありません。
少し歩くとすぐに休んでしまい、休むとまた歩けるようになるという症状が後肢で特に明らかになります。
重症になると歩いたり自身の体重を支えたりする事が全くできなくなります。
症状が局所のみに出る局所型、全身の骨格筋に出る全身型、そして全身型の中でも劇的な症状が認められる劇症型に分けられる事が一般的で、劇症型の治療は難しい事が少なくありません。
85%程度の犬では食道が運動性を失って異常に拡張し、巨大食道症と呼ばれる状態に陥ります。
巨大食道症になると食べ物が食道内に貯留してしまい、食後や頭を下げた時に不定期に食道内容物が逆流し、その結果として誤嚥性肺炎を起こすと生命に関わる事があります。
また、起立歩行が出来なくなった患者は頚髄などの病気と混同されがちです。猫では犬と比較して食道に異常が認められる事は少ないです。
診断
詳細な病歴と神経学的な検査が診断の決め手となります。
重症筋無力症では神経学的検査が正常となる事があり、詳細な病歴を伺う事がとても大切です。
診断の補助としてエドロホニウムという薬を静脈内に注射して症状の改善が2-3分程度認められるかを調べる事がありますが、確定診断には血液中の抗アセチルコリン受容体抗体を測定する必要があります。
臨床症状とエドロホニウム投与試験で重症筋無力症がほぼ確定的だと判断された場合でも、治療を終了する際の指標になりますので、この抗体を測定する検査は大切です。
ごく少数例(ある報告では2-3%)の患者で抗体の検査が陰性となります。
患者によっては特殊な電気生理学的検査を実施する事がありますが、動物の場合には全身麻酔が必要となる検査であり、本症の患者は全身麻酔に対する危険性が少し高いため、抗体の検査でも確定的な診断が下せない場合やその他の理由で必要な場合などに行われます。
また、場合によっては肋間筋の生検による非常に特殊な筋肉の機能的検査も実施される事がありますが、特殊検査機関との連携が必要です。
犬の重症筋無力症の大多数は特別な原因が判らない自然発生型の自己免疫疾患として知られていますが、猫の約1/4、人間の約2/3の患者で胸腺腫やその他の腫瘍、薬剤誘発性などによって起こるとの報告もあり、診断の一部として胸部レントゲン検査などが大切になります。
犬では胸腺腫による重症筋無力症は約3%との報告があります。
治療
治療は基本的にピリドスチグミンなどの薬を用いてアセチルコリン分解酵素を抑制し、併せてステロイド剤などで免疫システムの暴走を止めます。
ステロイド剤の使用に際しては、薬の副作用として筋肉の虚弱が起こるため、通常は低用量から開始するなど注意が必要です。
誤嚥性肺炎を起こした患者に対する免疫抑制剤の使用は議論の的であり、慎重に検討されるべきです。
犬の重症筋無力症の多くが自然寛解に至る事がSheltonによって報告されており、免疫抑制剤の使用を含めた治療方針の決定は神経科医の経験とそれぞれの患者によって総合的に決定されます。
重症筋無力症のジレンマの一つとして、治療に用いる薬を与えすぎると病気自体と同じような症状を起こすため、治療中には投薬量の見直しや抗体の再検査など継続的な通院が必要となる事があります。
予後
重症筋無力症の約90%は適切なケアによって寛解に至るとの報告もありますが、誤嚥性肺炎などの合併症を起こすと生命に関わる場合があります。
局所型の重症筋無力症では巨大食道症が完全に改善しない事も少なくなく、予後は要注意です。
狂犬病
狂犬病とは?
狂犬病は、ラブドウイルス科に属する狂犬病ウイルスに感染することで発症するウイルス性疾患です。
全ての哺乳類が感染・発症するため、日本語で狂犬病と言われているものの、犬に固有の病気ではありません。
狂犬病を発症した動物に噛まれることで感染を起こし、体内に入ったウイルスは筋肉から末梢神経へ入り、脊髄を経て最終的に脳へと到達します。
また、唾液腺にもウイルスが含まれるため咬傷によって感染を起こします。
現在、日本を含めた世界のごく一部の国・地域には狂犬病が存在しておりませんが、全ての哺乳類が感染発症するため一旦野生動物にウイルスが入ってしまうと排除することがほぼ不可能な状態になります。
これらのごく一部の国・地域を除いて狂犬病は世界中に存在し、ポピュラーな病気です。
幸いウイルス自体はあまり大きな変異を起こさないので既存のワクチンが極めて有効であり、狂犬病は予防できる病気として世界中で認識されています。
日本は1957年を最後に国内での狂犬病が確認されていませんが、グローバル化の進んだ現代では、いずれ狂犬病が再び日本に入る日が来ることが現実的な懸念となっています。
狂犬病の最大の脅威は、死亡率が100%だという点です。
感染が疑われるような事態の後にすぐにワクチンを複数回打つことでウイルスが中枢神経組織へと侵入することを食い止める手立てが取られますが、一旦脳脊髄に侵入して発症すると治療方法はありません。
狂犬病は定期的なワクチンによって予防できる病気ですので、定期的なワクチンをきちんとしてあげましょう。
キアリ様奇形
キアリ様奇形とは?
キアリ様奇形とは、人間に見られる先天性奇形によって起こるキアリ奇形のうち1型に類似した奇形が犬で多く認められる事が近年解明され、その疾患に対する呼び名です。
後頭骨形成不全症候群(Caudal Occipital Malformation Syndrome: COMS)と呼ばれることもあり、小脳の一部が頭蓋骨の穴から滑り出して脳幹を圧迫してしまうことで脳脊髄液の流れに変化を起こし、脊髄内に異常な液体貯留(=脊髄空洞症)を起こし、様々な臨床症状を起こす疾患です。
小脳と脳幹が収まっている部分の頭蓋骨(=硬い容器)の大きさが豆腐のように柔らかい内容物に対して少し小さすぎる事が根本的な異常ではないかと考えられていますが、詳細な病態生理学は現在活発に研究が進められており、未だ解明されていません。
キャバリアキングチャールズスパニエル(CKCS)が特に有名ですが、それ以外の小型犬種でも珍しくありません。
また、キアリ奇形以外の原因でも脊髄空洞症が起こる事があるため診断には注意が必要です。
臨床症状
一般的に若い頃に発症することが多く、痛み、側湾症、ファントムスクラッチと呼ばれる片耳や肩の辺りを継続的に掻く行動異常などが非常に多く認められます。
キアリ様奇形を持つ動物は脳室の拡大、脳幹の形状異常に関連していると考えられる脳梗塞などを起こすことも知られており、それらによる痙攣発作や急性の脳障害などを起こす事もあります。
本症を持つ患者のうち約75%は次第に症状が悪化することが知られています。
診断
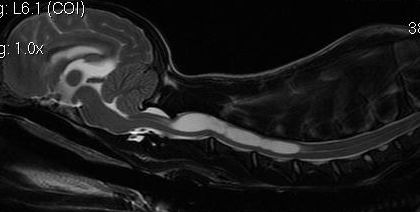
白い*:後頭骨による小脳圧迫 黒い*:脊髄空洞症
診断には病歴と神経学的検査が基本になりますが、MRI検査が必要です。
ただし、臨床症状を伴わない動物でもキアリ様奇形がMRI上は認められることがありますので、診断は注意深く行わなくてはなりません。
また、本症に併発して他の先天性奇形が認められる事も珍しくないため、場合によっては全体像を把握するためにCT検査なども必要になります。
画像診断のジレンマ
英国のDr. Rusbridgeらのグループは非常に活発に本疾患を研究されていますが、臨床的に正常な555頭のCKCSのうち12ヶ月齡で25%、6歳齡以上では70%以上の犬でMRI上は脊髄空洞症が認められたとの報告があります。
これは、年齢と共に脊髄空洞症が増加、進行することを証明していると共に画像診断で異常があっても臨床的には全く正常な犬が沢山いることを証明しています。
また、別の研究では首のみならず腰にも多くの犬が脊髄空洞症を起こす事が報告されています。(Loderstedt_2011_Vet J)
臨床症状と画像上の異常の両方を十分に理解して注意深く診断を下す必要がありますので、神経科専門医へのコンサルタントが勧められます。
治療法
1) 内科的治療:小脳による脳幹の圧迫や脊髄空洞症による痛みや不快感を軽減するために内服薬を使用します。
2) 外科的治療:後頭骨の一部を除去し、小脳による脳幹圧迫を軽減します。
約80%の患者で症状の改善が期待できますが、数年かけて徐々に症状が再発することもありますので長期的な予後は要注意です。
Rusbridgeらによる小規模研究では約50%の患者に再発が認められたとの報告があります。
近年、神経外科医によっては再発を防ぐために後頭骨の一部を除去した後に骨セメントと特殊な金属インプラントを用いて人工的に少し大きい頭蓋骨を形成する場合がありますが、長期的な成績は今後の研究で明らかにされる必要があります。
予後
様々なキアリ様奇形の症状の中で、疼痛は最もコントロールが難しい事が知られており、手術や神経原性疼痛に効果のある薬を併用しても疼痛はなかなか改善しないことがあるため要注意です。
これには、脊髄内において痛みを伝達する物質の分泌に変化が起こっている事が関与しているとの報告があります。
本疾患はこれから解明されなければいけないことも多く、研究成果によっては今後治療方法などが変わる可能性があります。
ウォブラー症候群
ウォブラー症候群とは
ウォブラー症候群は後部頚髄狭窄症 Caudal cervical stenotic myelopathyなどとも呼ばれており、一般的に大型、超大型犬種や馬にみられ、頚部脊髄の圧迫病変により頚部痛、跛行、四肢麻痺などの臨床症状を引き起こす症候群です。
この症候群は、特にドーベルマンとグレートデンに多発し、その他にはセントバーナード、マスチフなどに頻発します。
病因
この症候群は歴史的に1つの症候群として呼ばれてきましたが、病態は大きく2つに分けられます。
すなわち、成長期の超大型犬種に起こる脊椎の形成異常によって第5−6−7頸椎および第1−2−3-4胸椎に起こる脊髄圧迫と、中高齢のドーベルマンなどの大型犬に認められる慢性の椎体不安定症による二次的な変化として椎体周囲の靭帯、椎間板線維輪、関節包など「骨以外」の組織が肥厚した結果、第5−6−7頸椎から第1胸椎脊髄にかけて脊髄が圧迫されるというものです。
特に成長期の超大型犬の場合には複数病変が認められる事が多い(85%)事が報告されています。(Da Costa_2012_VRU)
ウォブラー症候群という同じ名前で呼ばれているものの、これら2つの病気は全く異なるものとして考えられています。
臨床症状
初期症状の多くは頚部痛と後肢のふらつき歩行ですが、ウォブラー症候群では首の根元が障害を受ける事が多く頸部痛ははっきりとしない事も少なくありません。
頚部痛があると首を動かすのをためらい、頭をまっすぐにしたまま低い位置に保とうとします。特に中高齢のドーベルマンなどの場合には頭を高く上げと頸部痛が悪化するため、このような特徴的な姿勢を取る事が一般的です。
Two engine gaitと呼ばれる非常に特徴的な歩き方をする事が多く、典型的な症例では神経科医は歩行検査で暫定的な診断を下す事が可能です。
運動制限、ステロイド療法などにより一時的に症状が軽減する事も少なくありませんが、多くの症例で慢性進行性(時に急性進行性)の経過をたどり、患者は重度な四肢不全麻痺、歩行困難な状態へと陥ることがあります。
診断
診断には身体検査と歩行検査、そして神経学的検査が非常に重要です。
それらの検査によってこの病気を疑われた場合にはMRIが行われます。
時々MRI画像などで多少異常があっても臨床症状が無いこともあり、画像診断だけで治療方法を決める事は出来ません。
他に脊髄造影とCTを組み合わせた診断方法もありますが、ウォブラー症候群を持つ犬の脊髄造影後は痙攣発作の合併症が起こる率が増す事が複数の研究で報告されており、実施時には十分な注意が必要です。
また、two engine gaitという特徴的な歩き方は首の根元に病変部位がある場合に典型的に認められるものであり、ウォブラー症候群に限られたものではありません。
T2矢状断MRI画像:青矢印の部位(脊髄内の白い部分)が慢性脊髄障害による病変
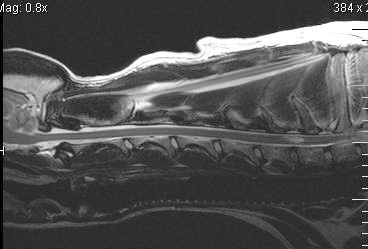
T2横断MRI像 (左:病変部位、 右:正常な部位)
 |
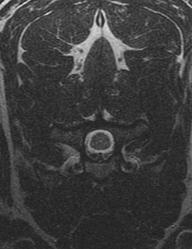 |
この様な両側からの骨組織増生による圧迫は若い超大型犬種に多く見られます。
治療法
治療法には、大きく分けて内科的治療と外科的治療があります。
内科的治療法
脊髄内の腫れや炎症を抑えるためにステロイド剤、安静や運動制限を行います。
手術法
腹側椎体牽引・癒合法(ピンと骨セメントを用いたもの、あるいは骨セメントのみを使用したもの、スクリューと骨セメントを用いたものなど様々)、背側椎弓切除術、椎体部分的切除・人工椎体牽引癒合装置の使用 など
内科的治療法と外科的治療法の単純比較は困難ですが、特に中高齢のドーベルマンなど大型犬に認められるタイプの疾患については様々な研究がオハイオ州立大学などで活発に行われています。実際の治療成績には様々な要因が絡んできますので解釈には注意が必要ですが、比較的大規模な研究では以下の様に手術の方が改善する傾向が強い事が示されています。しかし、悪化する危険性や中央生存期間には大きな差は認められていません。
104頭のウォブラー症候群患者に対する回顧的研究
| 改善 | 変化無し | 悪化 | 中央生存期間 | |
|---|---|---|---|---|
| 内科的治療(67頭) | 54% | 27% | 19% | 36ヶ月 |
| 外科的治療 (37頭) | 81% | 3% | 16% | 36ヶ月 |
Da Costa et al_2008_Journal of American Veterinary Medical Association
まとめ
ウォブラー症候群の予後判定は難しく、一般的に慢性に悪化してきた症例、歩行不可能なほど重度の神経障害を伴う症例、複数の圧迫病変を持つ症例(特に胸部脊椎に病変が及ぶもの)などでは治療に対する反応が良くありません。この症候群に対する治療法の選択は難しく獣医神経科医によって意見が分かれることがあります。内科的治療と外科的治療の選択、あるいは外科的治療法の中での手術方法の選択は、個々の症例、神経外科医の経験、あるいはご家族のご意向を総合的に判断して行われるべきです。一つの病気に対して様々な手術方法がある状況は決して理想的とは言えず、どの手術方法も一長一短であるというのが現在の米国獣医神経科専門医に共通した見解です。術後、一過性に症状が悪化する事も約70%の症例で報告されており、歩行困難な(超)大型犬に対する術後管理は大変重労働であり、短期的・長期的予後や様々な術後合併症についてご家族に十分なご説明が行われるべきだと考えられています。
変性性脊髄症
変性性脊髄症とは
痛みを伴わず、ゆっくりと麻痺が進行する脊髄の病気で、以下のような4段階の病期に分けられます。
ジャーマンシェパード、バーニーズマウンテンドッグ、ボクサー、ウェルシュコーギーなどに多く認められ、日本では特にウェルシュコーギーでの発生が多く見られています。
どの犬種でも症状は9-11歳頃から現れ、後ろ足から麻痺が始まります。
過半数以上の犬において、片側の後ろ足を散歩中に擦って歩く、段差を踏み外す、などの症状がまず認められます。
徐々に病気が進行すると両後肢の麻痺が徐々に進行し、完全に病変は脊髄の前の方にも広がり、前足にも麻痺が現れます。
また、自分で排泄する事が出来なくなります。さらに進行すると、病変は脳幹まで達して呼吸困難や嚥下困難となります。
通常、これらの症状は2-3年くらいかけて進行します。
難病指定疾患の一つである、人間の筋萎縮性側索硬化症(ALS)という病気ととても似た病気だと考えられています。
初期の症状
後ろ足をすって歩く、腰のふらつきや後ろ足の交差
4つの病期
| ステージ1 | 両後肢のふらつきが認められるが、まだ四肢での歩行が可能 |
|---|---|
| ステージ2 | 両後肢の麻痺が進行し、四肢での歩行が困難。前肢は正常。 |
| ステージ3 | 前肢にもふらつき、ナックリングが認められるが、まだ歩行可能。 この時期までに多くの場合に自力での排泄も困難になる。遅くともこの時期には下半身の筋肉がひどい萎縮を起こす。 |
| ステージ4 | 四肢が麻痺してしまい、歩行が不可能。呼吸困難、発声障害、嚥下困難なども起こる。全身に重度の筋萎縮が認められる。本疾患の末期で、生活の質が著しく低下します。 |
原因
2009年に原因に関与する遺伝子が発見されて世界中で大きな話題を呼びましたが、人間のALS同様にまだまだ解明すべき事が多く、詳細な原因はまだわかっていません。
ALSは様々な原因で起こり進行パターンも様々ですが、犬の変性性脊髄症は犬種に関わらず同じように発症し、同じくらいの速度で同じパターンで進行する事が分かってきています。
診断
確実な診断には脊髄組織の病理検査が必要となるため、生前の確定診断は不可能です。症状の経過や各種検査(遺伝子検査、必要に応じたMRI検査など)を組み合わせることにより、暫定的な診断を下します。
この暫定的な診断手順は主観的な部分も多く特殊な知識と経験が必要ですので、神経科医の受診が勧められます。
※遺伝子検査は、あらゆる犬種でOrthopedic Foundation for Animals (OFA)という非営利団体を窓口として世界中で検査が可能です。
ただし、この検査が陽性でも臨床症状を発症するとは限らず、解釈については十分な注意が必要です。
遺伝子検査について詳しく知りたい方は当院神経科までお問い合わせ下さい。
治療法
残念ながら、現在、この病気に対する治療法は見つかっていません。
抗酸化作用のあるビタミン類やサプリメントが歴史的に使用されてきましたが、その効果は科学的に証明されていません。
唯一、理学療法が生活の質を維持するために有効であると報告されています。
ただし病期によっては過度の理学療法は筋肉を余計に痛めてしまい病気の進行を早めてしまう可能性がありますので、個々の動物のケア計画は犬の理学療法の専門資格(CCRP)を有する者に定期的に評価してもらいながら進める必要があります。
また、麻痺により足を地面に擦って歩くので、靴などを履かせて皮膚がすれないように保護する必要があります。
症状が進行して下半身が完全に麻痺したら車椅子をお勧めする事が多く、同時期に排尿の介助が必要となることも多いです。
終末期に寝たきりになるまで御家族にケアしていただいた子は、床ずれが出来ないように体位変換を行ったり、食事や排尿の介助を行なう必要が生じます。
大変難しい病気ですが、病気になったワンちゃんとケアされるご家族双方の生活の質を第一に考える事が大切だと感じておりますので、何かお困りの際にはお気軽にご相談ください。
脊椎骨折
脊椎骨折
脊椎骨折の可能性がある患者の取り扱い
ご家族が交通事故等により脊椎損傷を疑う患者を搬送する際には、いくつか気をつけなければならないことがあります。
このような重症の怪我をしている動物は極度の傷みと恐怖感のために、ご家族にさえも噛み付いてしまうことがよくあります。
まず患者に触れたり運んだりする時に噛まれないように注意してください。
また、怪我をした動物が動き続けることで脊髄へのダメージが更に蓄積されることがあります。

一番安全なのは、大きな毛布などでそっと包み、車のラゲッジスペースなどに動かないように寝かせて一刻も早く救急施設のある動物病院に搬送してください。
中型・大型犬の場合には一人で抱えると骨折が動くことで更に脊髄障害を悪化させてしまう可能性がありますので、周囲の人々に助けを求めて複数人数でできるだけ動かさないようにそっと車などに載せてあげてください。
搬送時にもしも写真のような硬い板状のものがあれば、動かないように身体全体を固定してあげて下さい。
全身の評価
脊髄に障害を来すような重度の外傷がある患者の約50%で気胸、肺挫傷、横隔膜ヘルニア、尿路系傷害、四肢の骨折など神経系以外の障害を併発しています。
このため胸部、腹部、四肢など全身的な評価をする必要があります。
特に胸部の挫傷による不整脈の発現は事故後48時間までに起こる可能性があります。
また、神経の中でも複数箇所を怪我している(例:頸椎と頭部など)事があります。
起立不能、歩行不能状態の患者は骨折、靭帯損傷、上腕神経叢離断などの障害の有無を評価する必要があります。
どのような患者であっても、身体を大きく動かさずに全身状態を迅速に評価する事がとても大切です。
そして、身体検査後には血液検査、血圧測定などに加えて頸部、胸部、腹部のレントゲン検査などの基本的な検査は基本的に全ての患者に勧められます。
詳細な評価を行うのには時間がかかりますし時間を追って経過を追う必要がありますが、緊急的な対応として、急性脊髄障害や急性脳障害の患者には基本的な検査と併せて十分な鎮痛薬と静脈内輸液による血液循環の確保がとても大切です。
このような外傷患者のケアは患者全体を迅速に評価して適切なケアの計画を立てる事がとても大切です。例えば、手首を骨折していても肺や肝臓などの損傷が大きい、あるいは脳損傷を起こしているような患者にとっては手首の手術は緊急性が低くなります。
診断
脊椎骨折自体の評価は、歴史的には無麻酔で検査が可能なレントゲン検査が用いられてきましたが、Kinnsらによる報告では脊椎骨折や亜脱臼を検出する感受性は各々72%と78%であり、複数箇所で骨折などを起こしている事もあるため、脊椎全体のCTスキャンによる評価が推奨される事が増えてきています。
治療
脊椎骨折自体の治療には、保存療法と外科手術があります。
保存療法
脊椎骨折によって脊椎が不安定になっていないと判断された場合には保存療法の適用となる事があります。
人間で使用される事のある客観的な脊椎骨折の不安定性に対する評価システムは動物では確立されておらず、またそのまま適用する事も難しいと考えられています。
保存療法は絶対安静と疼痛管理がメインになり、時期を追ってレントゲン検査などが必要となる事が多いです。
外科的治療
脊椎骨折により脊椎が不安定な症例、重度の脊髄圧迫がある症例では早急な外科的治療が必要です。
レントゲン検査、CT、MRI検査などにより脊髄圧迫の部位と重症度を評価した後、骨折の整復と固定を行います。
脊椎の骨折によって術前にグレード5(椎間板ヘルニアの項を参照)と判断された患者が脊髄機能を回復するチャンスは無く、機能回復を目的とした手術は残念ながら推奨されません。
骨折部位によってはプレートとスクリューなどによる固定も可能な場合がありますが、現在最も効果的な椎体固定術は陽性ネジピンあるいはスクリューと骨セメントによるものです。この手術を行うには清潔な手術環境が必要です。
予後
外科手術によって骨折を整復・固定された症例の多くは数ヶ月間かけて歩行可能なまでに回復しますが、術前の症状が重度な患者ほど回復が不完全(ふらつきが残る、排便排尿を十分にコントロールできない、など)になる事が多くなります。
グレード5の患者は、椎間板ヘルニアと同様排尿管理が非常に大切で、ご家族の日々の負担は大きなものとなります。
膀胱炎を繰り返した結果、腎盂腎炎による急性腎不全が生命に関わる危険性がありますので、数ヶ月毎の定期的な尿培養検査が推奨されます。
また、尿路感染症を繰り返し治療する事によって耐性菌が生まれる事が大きな問題となる事があります。
痙攣
痙攣発作は、ご家族が目にする可能性がある様々な病気の中でも非常にショッキングな状態で、緊急の対応が必要となる場合も少なくありません。
人間同様に動物にも痙攣は比較的多く認められており、特に犬には多く認められることが知られています。
痙攣とは?
痙攣とは、大脳皮質が一時的に異常な興奮活動を起こしてしまい、正常な活動がシャットアウトされてしまう結果、脳が一時的に暴走して異常な身体の動き、意識レベルの異常、そして多量のヨダレや排泄などを伴います。
全身が影響を受ける場合と顔面と前肢だけなど身体の一部分のみが影響を受ける場合がありますが、特に全身が影響を受ける場合には通常2分以内に痙攣発作自体は終了します。
特殊な場合を除いて、痙攣が最も起こりやすいのは夜中や明け方の睡眠時あるいは休憩時です。
原因
痙攣の原因は様々で、脳腫瘍、外傷、脳炎、脳梗塞などの「脳自体の病気」だけでなく、他の臓器の病気によって起こされる事もあり、原因の特定には様々な検査が必要です。
また、人間と同様に特発性てんかんも犬では非常に多く認められます。
診断
様々な”発作”的な症状がとても紛らわしいことがあるため、まずは痙攣発作だったのかどうか、がとても大切な第一歩となります。
ご家族からのお話だけでははっきりしない場合もあり、ビデオ撮影はとても有益です。
痙攣発作だと判断された患者には、まずは全身状態の評価が必要となります。
大きな問題が無ければ、初めて痙攣発作を起こした年齢、神経学的検査の結果などを総合的に判断して可能性の高い原因を割り出します。
場合によってはMRIや脳脊髄液検査などの検査をお勧めする事もあります。診断に脳波計を用いる事もありますが、動物では比較的実用的に用いる事が難しく限られた場合にのみ使用される事があります。
また、痙攣発作の原因を脳波検査のみで診断する事はできませんので、適切に使用する事が大切です。
治療
痙攣発作の治療は、① 原因の治療、② 痙攣自体を止めるための治療 に大きく分かれます。
原因不明な場合(=特発性てんかん)の場合には、痙攣を止める内服薬による②の治療が行われます。
その他の場合には基本的に①と②を組み合わせた治療が行われます。
痙攣と“てんかん”
てんかんの定義は、2回以上反復的に起こる痙攣発作です。脳腫瘍、脳炎、脳梗塞、外傷など様々な原因で痙攣発作が繰り返し起こりますが、その中でもMRIや脳脊髄液の検査などで痙攣発作の原因となる異常が認められない場合に「特発性(=原因不明)てんかん」と呼ばれます。
特発性てんかんは人間や犬に非常に多く認められ、Scherieflらの報告によると猫でも約25%程度認められます。
詳細な原因はわかっていませんが、遺伝的な異常の関与が強く疑われており、盛んに研究が行われています。
犬の特発性てんかんは6ヶ月齢〜5歳齢の間で発症するため、痙攣が初めて起こった年齢がとても大切な情報となります。
また、痙攣発作時以外は正常であることも一つの特徴です。
その反面、脳腫瘍などでも痙攣時以外に異常が認められない事がありますので、実際には細かい病歴や検査が必要となり、神経科医へのコンサルタントが勧められます。
特発性てんかんに対する治療は基本的に内服薬です。
基本的に痙攣に対する治療は一旦開始したら生涯継続する必要があります。
治療をいつ開始するべきか、については世界中で明確な基準は存在しませんが、痙攣発作の頻度や長さが増えている場合、痙攣発作が2-3ヶ月に1回以上認められている場合、1回でもてんかん重積や群発性発作を起こした場合には開始されることが多いです。
それぞれの抗痙攣薬には特性があるため、そのような事をよく理解している神経科医へのコンサルタントが推奨されます。
また、人間用に開発された新しい痙攣の薬の中には動物種によっては毒性が強いものやすぐに身体の中から排泄されてしまったりと、使用できないものがありますので十分な注意が必要です。
特発性てんかんの犬のうち約25%は様々な内服薬による治療にあまり反応しない事が報告されており、人間同様にこのような難治性てんかんの患者に対するケアは大変困難です。
これは緊急!
以下のような場合には緊急的な治療が必要な事が多いですので、痙攣発作の原因に関わらずお近くの急患受付病院まで速やかに連れて行ってあげて下さい。
1.てんかん重積
1回の痙攣発作が5分間以上続いた場合、あるいは意識が正常に戻る前に2回目以降の痙攣発作が起こった場合には、てんかん重積と呼ばれ緊急的な対応が必要となります。
場合によっては生命に関わる事態にもなり得ますので、急患受付をされているお近くの動物病院へ速やかに連れて行ってあげて下さい。
2.群発性発作
24時間以内に痙攣発作が2回以上起こった場合、群発性発作と呼ばれます。
緊急対応が必要な場合が多いですので、急患受付をされているお近くの動物病院へ速やかに連れて行ってあげて下さい。
水頭症
水頭症とは?
脳室内に病的に脳脊髄液が蓄積した状態を水頭症といい、この状態は様々な小型犬種、幾つかの大型犬種、猫などでは先天的に発症することが知られています。
多くの先天性水頭症は中脳水道という細い脳脊髄液の通り道が狭窄することで脳脊髄液の流れが滞り左右両側の側脳室が障害を受けますが、脳内の全ての脳室が拡張する事もあります。
後天性に起こる水頭症は、
- 脳腫瘍などによって脳脊髄液の流れが阻害される
- 脳組織の一部が脳梗塞や外傷などによって壊死を起こし、脳が無くなった空間を脳脊髄液が埋める
などの原因によって起こります。これらは多くの場合にMRI画像上で区別する事ができ、後者の水頭症は治療の必要がありません。
また、臨床的には正常な小型犬種でも水頭症を思わせる脳室拡大が認められる事が多く、明確な治療基準は現在では存在しません。
症状
水頭症の患者は様々な神経症状をあらわします。
意識状態が低下して活気が無い状態や、トイレトレーニングやしつけなどによる学習能力が低いことがよくあります。
症状が進むと失明、歩行障害がみられ、重症例では痙攣発作、昏睡状態を起こすこともあります。
最近の小規模研究では、意識レベルの低下や元気消失は100%認められたのに対して痙攣発作は17%程度の犬にしか認められていませんでした。
診断
特に小型犬では臨床的には正常な小型犬種でも水頭症を思わせる脳室拡大が認められる事が多いため、MRI上での脳室拡大だけで診断は下せません。
診断には患者の年齢、病歴、神経学的検査がとても大切です。
また、場合によっては超音波検査を用いて脳圧亢進の兆候を調べる事もありますが、主観性の高い検査なため経験の多い獣医師が行う事が勧められます。
治療
通常は内科療法により脳圧を下げる治療、脳脊髄液の産生を抑える治療を行いますが、内科療法に反応しない症例では脳室内の脳脊髄液を腹腔に流す管を設置する手術を行います。
この手術は感染の危険性が高いためクリーンルームの手術室を備えた施設で十分な準備を行って行う事が必要です。
術後の短期的な経過は比較的良好なものの、長期的にはシャントに感染や詰まりなどの問題が起こる事が比較的多い事が報告されています。
予後
水頭症は古くから知られてきた病気ですが、ごく最近まで外科手術の成績を評価した研究はありませんでした。
術後の短期的な経過は一般的に良好ですが長期的にはシャントに問題が発生する事が珍しくなく、25-70%程度の確率で問題が生じたと報告されています。
内科的療法の成績は重症度によります。症状が重度な患者は内科療法で改善する可能性が低く、脳が本当に薄くなってしまうと外科手術の危険性も高まるため手術が勧められない事もあります。
脳腫瘍
脳腫瘍とは
人間同様、犬や猫にも脳腫瘍は比較的多く認められるという事がMRIなど画像診断技術の発達や獣医神経科医達の長年の努力とデータ蓄積によって近年明らかになってきました。
多くの場合には老齢動物がかかりますが、腫瘍の種類によっては1歳未満、あるいは4−6歳で多く認められるものもありますので、全ての年齢で脳腫瘍という病気は起こり得ると考えられています。
また、犬種によって特に多い脳腫瘍の種類が異なります。
種類
脳の腫瘍は、そこから発生したもの(=脳原発性腫瘍)と、身体の他の場所に出来たガンが転移した場合(=転移性腫瘍)があります。
脳原発性腫瘍
脳や脊髄自体はごく柔らかい組織であり、それ自体が「腫瘍化」する事もありますが、最も多いのは周りを覆う髄膜という膜が「腫瘍化」して髄膜種と呼ばれる腫瘍となる事が犬でも猫でも最も多い事が知られています。
髄膜種は脳を表面から圧し潰してしまう事が多いです。
一方、脳や脊髄自体がガン化する場合には、脳の中に腫瘍が隠れています。グリア細胞種と呼ばれるものが多く、これ自体も数種類に分類されます。
また、脳内にある脳室から発生する脈絡叢腫、上衣腫なども散見されます。
転移性腫瘍
身体の様々な部位に出来た腫瘍が転移する事が知られていますが、犬で最も多いのは血管肉腫という悪性腫瘍である事が報告されています。
症状
脳腫瘍の場所によって様々な症状が起こります。犬の場合、痙攣発作が最も多く(45%)認められたと報告されています。
一方猫の場合には、元気が無い、食欲が無い、何となく様子がおかしい、などの漠然とした症状が多い事が知られています。
その他、歩き方がおかしい、身体が曲がってしまう、性格の変化、行動パターンの変化、食事の飲み込みが困難、何処か分からないが全身が痛そう、など様々な症状が認められます。
また、亡くなってしまった後の死後解剖検査で脳腫瘍が発見される事も決して珍しくありません。
診断法
MRIは脳腫瘍の診断には欠かせないものですが、まずはご家族からお話を伺い、年齢、臨床経過や神経学的検査によって脳腫瘍の疑いがどの程度強いかを神経科医が判断致します。
MRIには全身麻酔が必要となりますので、リスクや疑いの強さなどを総合的に考慮してそれぞれのご家族にとって一番良い方法を一緒に考えていきます。
MRIなど画像診断の進歩は著しいものがありますが、脳腫瘍などの病気をMRIだけで断定、あるいは腫瘍の種類を特定する事は経験を積んだ専門医でも難しい事が珍しくないという事が報告されており、場合によってはもう一歩踏み込んだ検査などのお話をする事がございます。
治療法
1.緩和療法
脳腫瘍の手術などは行わず、症状の緩和を目的とした治療です。
場合によっては数回の放射線治療を組み合わせる事がありますが、基本的には毎日の飲み薬を用いた在宅治療です。
2.放射線治療
特殊な装置を使って、放射線を脳腫瘍に集中的に照射してがん細胞の増殖を食い止めます。
腫瘍の種類によって反応が良い場合と悪い場合があります。
放射線治療の治療成績報告の多くは20回の照射を週5日間、4週間かけて実施したものが採用されており、現在日本国内で実施可能な放射線治療は施設によって照射方法や回数が異なるため、海外(主に北米)からの治療成績報告と比較検討することが難しいのが現状です。
3.外科治療
脳腫瘍の場所と種類によっては手術が可能です。
4.化学療法
抗がん剤は一般的に脳腫瘍にはあまり使われませんが、場合によっては他の治療方法と組み合わせて用いる事があります。
それぞれの動物とご家族のためにこれらの治療法の中から最適なもの、あるいは最適な組み合わせをご相談しながら決定します。
環椎軸椎亜脱臼
環椎軸椎亜脱臼とは
頸椎のうち第一頚椎を環椎、第二頚椎を軸椎といいます。
通常、脊椎と脊椎は椎間板が間に挟まってクッションの役目を果たしていますが、この2つの頸椎間には椎間板が存在しておらず、4つの靭帯によって支えられています。
生まれつき、あるいは外傷などによってこれらの靭帯の形成に異常が起こるとこの2つの椎体が亜脱臼を起こし、脊髄が圧迫を受けます。
症状
犬の環椎軸椎亜脱臼は大半が生まれつきの靭帯形成異常によるものであり、半数以上が1歳未満に初期症状を示します。
中には成犬になってからちょっとした怪我や激しい遊びなどによって症状を起こし始める事もあります。
患者の大多数がチワワ、ポメラニアン、ヨークシャーテリア、ダックスフント、マルチーズなどの小型犬種ですが、中型犬以上でも認められる事があります。
猫ではあまり報告がありませんが、馬やラクダなど様々な動物種で起こります。
患者は頭部を動かすと激しい痛みを感じ、頭を触られることを嫌がります。
また、骨と骨が不安定なので些細な運動や衝撃で急激な症状の悪化がみられる事があります。
症状が進むと起立不能となり、四肢だけでなく呼吸をする筋肉に麻痺が出ると呼吸困難になって生命に関わる事態となります。
診断
本症の疑いがある患者の診断には頸椎のレントゲン検査およびMRI検査が必要で、患者の取り扱いには細心の注意が必要です。
MRI検査には全身麻酔が必要となりますが、頸椎が不安定な可能性がある患者の麻酔下でのケアには十分な注意が必要で、経験の多い専門的な医療チームによって行われるべきです。
場合によっては骨の形状を把握するためにCTスキャンなどを診断に組み合わせる事もあります。
レントゲン写真上は本症のように見えても、MRIとCT検査で頭蓋骨と環椎の間の関節に起こる別の異常であると判明する事もあります。
治療
症状が軽度であったり若い動物の場合には場合によって安静と首のコルセットを数週間装着する事で症状に改善が見られる事がありますが、ちょっとした運動などで再発あるいは悪化する事が懸念されます。
一般的には手術によってこの2つの頸椎を固定する方法が最も有効な治療方法だと考えられています。
手術は骨に特殊なピンを数本挿入して骨セメントで固める方法が最も成績が良いですが、患者の大きさや年齢によっては骨が柔らかすぎて手術が困難な事もあります。
また、患者の状態によっては治療に大きな危険が懸念される事もありますので、獣医神経科医への早期のコンサルタントが強く推奨されます。
術後は骨同士が癒合するまでの間(一般的には6-8週間)自宅にて安静が必要です。
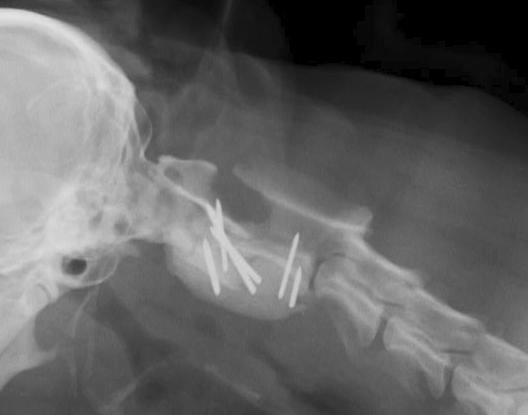
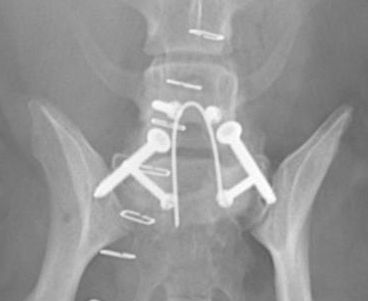
術後レントゲン写真
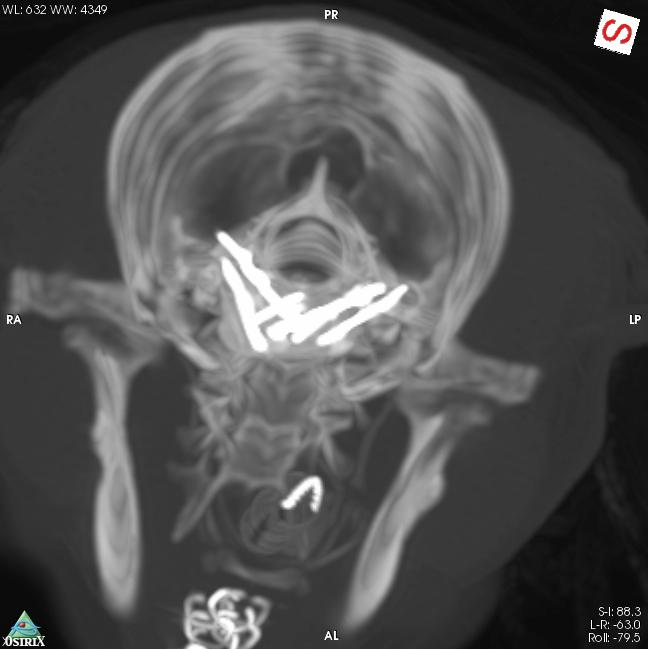
3D再構築したCTスキャン
壊死性脳炎 肉芽腫性髄膜脳脊髄炎
犬の脳炎・髄膜炎について
犬や猫は他の動物と同様に、様々な病原体の感染によって脳炎や髄膜炎にかかります。
代表的なものは、狂犬病、犬ジステンパーウイルス、猫伝染性腹膜炎ウイルスなどのウイルス感染、外傷や内耳炎などによる細菌感染、エリキアなどのリケッチア感染、ネオスポラやトキソプラズマなどの原虫感染、クリプトコッカスなどの真菌感染などが挙げられます。
しかしながら、特に犬では病原体が見つからないタイプの脳炎が最も多く、詳細な原因は解明されていないものの免疫介在性の疾患(免疫システムが異常を来たし、自分の身体の一部を攻撃してしまうもの。
アレルギー反応と類似)であることが疑われています。
この免疫介在性が疑われる髄膜脳炎には、肉芽腫性髄膜脳脊髄炎(GME)、壊死性脳炎、そしてステロイド反応性髄膜血管炎(SRMA)などが含まれていますが、特に前者2つの確定診断には脳組織の病理検査が必要となります。
GME
中齢(4-8歳)の小型犬種、特にテリア系の避妊雌に多く認められる事が広く知られていますが、大型犬を含めて幅の様々な年齢や犬種の患者が報告されています。
ウイルス性脳炎に類似した病変分布を起こすためSchazbergらのグループによって様々な病原体を検出する試みがされてきましたが、一貫した病原体は見つかっていません。
壊死性脳炎
パグ、ヨークシャーテリア、フレンチブルドッグ、チワワなどで報告があり、名前の通り脳組織の一部が壊死を起こす事が特徴の一つです。
比較的若い犬に多く認められますが10歳齢の報告もあり、GME同様に幅広い年齢層で可能性があります。
SRMA
髄膜上の細い動脈が炎症を起こす疾患で、ビーグルペインシンドロームとも歴史的には呼ばれていました。
5-18ヶ月齢の若い犬が重度の頸部痛を起こす事が特徴的で、発熱などを伴う事もあります。
ボクサー、ビーグル、バーニーズマウンテンドッグ、ジャックラッセルテリアなどに多く認められ、通常は急性に病気が起こった時期にはひどい頸部痛が最も一般的に認められます。
慢性的になると髄膜の肥厚や脳脊髄障害などが認められる事がありますので、発症時に正確な診断を行い積極的な治療を行う事がとても重要です。
また、治療には長期間を要するため、途中で治療を停止すると再発が多く注意が必要です。
治療計画は慎重に練られなければいけません。
症状
脳脊髄の中でどの部分がどの程度炎症を起こすかによって様々な症状が認められます。
痙攣発作、頸部痛、歩き方が異常、身体の麻痺などの明らかな神経系症状を起こす事も多いですが、一方で何となく元気が無い、どこかを痛がる、食欲が無い、など原因を特定する事がとても難しい事も少なくありません。
診断
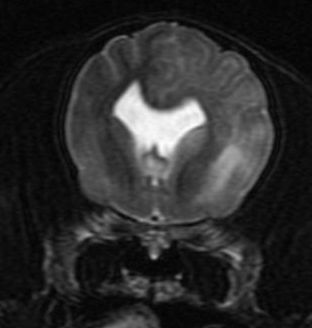
病歴と神経学的検査によって脳や脊髄の疾患を疑う場合にはMRI検査と脳脊髄液検査の両方が必要となります。
両検査とも全身麻酔が必要となるため、通常は麻酔をかけた際に両方の検査によって診断が下されます。
また、感染性脳炎で無い事を確認するためにウイルスなどの病原体を検出する検査が追加される事も多いですが、地域によってそれぞれの感染症の危険性も異なりますのでお住まいの地域によって判断が異なります。
壊死性脳炎は一般的に治療に対する反応が思わしくないため様々な研究者や獣医神経科医、病理医などが生前診断を模索していますが、現段階では脳組織の一部を採取せずにGMEや壊死性脳炎を確定的に診断する方法はありません。
しかしながら脳組織の生検には特殊な機器が必要となり危険を伴う場合もありますので、多くの場合に患者の犬種や年齢、臨床経過、MRI検査の結果、脳脊髄液検査の結果などを総合的に判断して暫定的な診断を下します。
治療
免疫介在性の疾患である事が疑われる場合には、糖質コルチコイドや免疫抑制剤を併用する事が一般的です。
様々な免疫抑制剤の治療効果が報告されていますが、どれも規模が小さく、また確定的な診断が行われていないものや治療後の経過が悪くて亡くなってしまった患者に使用した治療方法を比較検討するという手法がとられている事が数多くある研究を比較検討する上での大きなジレンマとなっています。
そのような状況ですので世界中の獣医神経科医によって最初に使われる免疫抑制剤は数種類に分かれますが、一般的に比較的副作用が無く一定の効果が期待できる薬が第一選択とされる事が多いです。
予後
髄膜脳炎の予後を予測する事は一般的に難しい事が多く、治療に対する初期反応によって判断されます。
壊死性脳炎が疑われる患者の予後は特に要注意ですが、GMEなども一部の患者では急激に症状が悪化したり積極的な治療をしても数日以内に亡くなってしまう事があり、十分な注意が必要です。
ステロイド剤や免疫抑制剤にはそれぞれ固有の副作用がありますので、診断治療は経験の多い神経科医などのアドバイスを受けることが勧められます。
馬尾症候群
馬尾症候群とは
犬や猫の脊髄は7つある腰椎のうち第5−6腰椎で先細りとなり、そこから出た多数の神経根という細い神経の束が脊椎で出来た骨のトンネルの中を通過します。
これらの神経根のことを総称して馬尾神経 cauda equinaと呼び、各神経根は椎間孔という小さな穴を通って脊椎外へ出て、後肢などへと分布します。
馬尾症候群は腰仙椎関節付近における脊髄、神経根、馬尾の圧迫によって起こる様々な神経症状を伴う症候群で、近年の診断法の発達につれ報告される症例数が増加しています。この症候群は先天性あるいは後天性に起こります。
先天性の馬尾症候群は様々な骨の奇形によって神経根が圧迫を受けるために比較的若いうちに発症し、治療方法は個々の動物によって検討する必要があります。
また、後述の滑膜嚢胞が先天的あるいは成長期に形成された事が強く疑われる場合もあります。
後天性の腰仙椎脊髄管狭窄の要因として、ハンセン2型椎間板疾患、骨軟骨症や腰仙椎関節の不安定に伴った靭帯肥厚、滑膜嚢胞などがあげられます。
腰仙椎間の椎間板は身体の中で最も大きな椎間板で多くの負荷を担うため、2型椎間板ヘルニアが関与することが非常に多い。
一般的にはジャーマンシェパード、ベルジアンマリノワ、ボーダーコリー、オーストラリアンシェパード、ラブラドールレトリバー、中型〜大型犬に多くみられる症候群で、雄により多くみられます。
また、ジャーマンシェパードにおいて移行脊椎症という脊椎奇形と本症との関連性が報告されています。犬と比較すると少ないものの猫にも本症は認められます。
臨床症状
臨床症状は様々で、時には神経疾患以外の疾患と臨床症状が類似する事も多く、特に股関節炎との鑑別は難しいことがあります。
最も共通する臨床症状は腰仙部の痛みであり、その次に後肢の跛行が多く認められます。
生活上の痛みの症状としては、ジャンプしたがらないため車などに飛び乗れない、座るのが遅い、尻尾をあまり上に上げない、などが多いです。
この様な痛みをメインにした症状が関節炎などの整形外科疾患と類似しているため、関節炎と誤認される事が非常に多い病気です。
関節炎は通常運動後に症状が軽減されるのに対して、馬尾症候群による跛行や痛みは運動後にその症状が悪化する傾向があります。
また、跛行する足が左右入れ替わったりする事も多く認められます。
また、時には尾の付け根など特定部位をしきりに気にして舐めたり噛んだりするという主訴で皮膚科を受診される事もあります。
症状が進行すると、腰仙部の痛みと後肢の跛行以外に後肢の筋肉が萎縮し、後肢の不全麻痺、排尿機能不全、排便困難などの症状も認められる様になり、治療後の経過が場合によっては思わしくなくなります。
診断
一般的に馬尾症候群の診断は困難な事が少なくありません。
MRIあるいはCTなど特殊な画像診断が確定診断には必要ですが、正常な中高齢の犬や猫でも画像検査上の異常が認められる事が珍しくなく、これらの患者には治療が必要ないことから、臨床症状の見極めが非常に大切です。
また、馬尾症候群だけでなく様々な整形外科疾患を併発している場合も多く、画像上の異常と紛らわしい臨床症状が獣医師を悩ませることが少なくありません。
馬尾症候群の正確な診断と最適の診断治療には獣医神経科専門医への受診が強く勧められます。電気生理学的検査も診断の補助および治療方法の選択に有効活用される事があります。
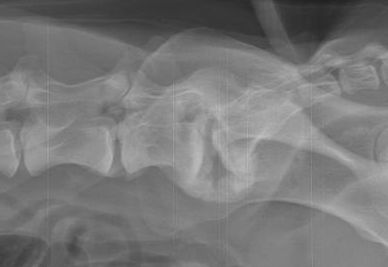
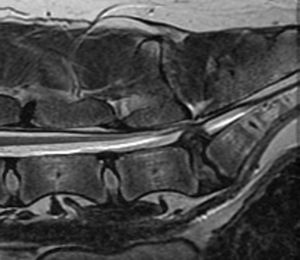
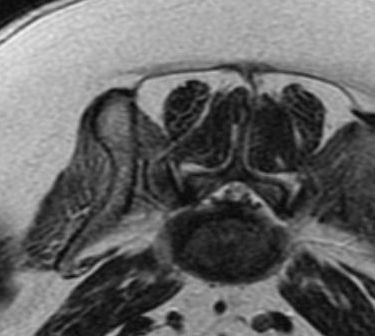
*腰仙椎間において椎間板ヘルニアによって片側の神経根が圧迫を受けている状態。
このような神経根に対する圧迫は非常に痛く、跛行の原因となる。
治療法
内科的療法
比較的症状が軽く疼痛、軽度の跛行を主訴とする症例では運動制限や抗炎症剤や鎮痛剤の投与により一時的に臨床症状の緩和が見られます。
硬膜外麻酔 比較的症状が軽く疼痛、軽度の跛行を主訴とする症例では内科療法と併せて硬膜外に抗炎症作用のある長期作用型コルチコステロイドを数回投与する事がありますが、適用となる症例の選択がとても重要です。
外科的療法
内科的療法に反応がない場合、疼痛が激しい場合、そして不全麻痺など神経障害が見られる症例に対しては早期の外科的療法が適応となります。
第7腰椎と第1仙椎の背側椎弓切除術が減圧療法として行われます。
椎間孔狭窄における神経根の圧迫がある症例では、減圧術と組み合わせて様々な手法で椎間孔を拡大する事があります。
また椎体に不安定性がある場合や椎間孔狭窄がある場合などに椎体をスクリューなどのインプラントを用いて固定して癒合させる事がありますが、この手術にはインプラントの破損、感染、関節突起骨折、馬尾神経の損傷などのリスクを伴うため症例の選択には十分な注意が必要です。
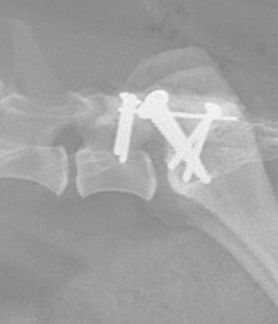
予後
馬尾症候群の予後はその原因、重症度、そして傷害を受けている期間によって決まります。
退行性の腰仙椎関節狭窄による疼痛を主訴とする症例の多くは外科的療法により症状の改善がみられます。
ある報告では背側椎弓切除術を中心とした外科治療による症状の改善が79%(平均追跡期間1年半)、長期間(5年未満)経過を追った場合にも70%以上の症例で改善した状態が維持されています。
慢性の疼痛や跛行に加え、神経障害を持つ症例では手術後の神経症状の改善に時間がかかることが多く、完全な改善が見られないこともよくあります。
尿失禁、排便不全を持つ症例では一般的にその予後はよくありません。
馬尾症候群は慢性進行性の疾患ですので、早期に獣医神経科医への受診が勧められます。
前庭疾患
前庭疾患とは
前庭疾患とは、様々な原因で平衡感覚を失ってしまう病気全般を指します。
動物の身体には、平衡感覚を司る三半規管という小さな器官が両側の内耳に存在します。
両側の三半規管が感知した頭の動きや位置が神経を通じて脳幹へ伝えられ、「平衡感覚」が生まれます。
片側の三半規管やその信号を受け取る脳幹が機能しないと、世界がグルグルと回ってしまうような感覚に陥り、めまいやひどいふらつきが起こります。
臨床症状
首が片側に傾き、眼を見ると一定のリズムで揺れ、歩こうとするとバランスを崩したり一方向にグルグル回ってしまったりすることが非常に多く見られる症状です。
また、空中に抱え上げられるとパニックになったり暗い場所や寝起きに症状が悪化することが多いのも前庭疾患の特徴です。
症状は突然または徐々に起こることがあります。
両側の平衡感覚が異常を来たすと首の傾きや眼の揺れなどはそれほど認められませんが、特徴的な歩き方や首の動きをする事が多く、脚を上げたりジャンプする際にバランスを失ってフラつくことが多く見られます。
原因疾患
- 三半規管が障害を受ける疾患:内耳炎、ポリープ(猫)、耳の中の腫瘍、外傷、内耳に毒性のある薬物の投与、老犬に多い特発性急性前庭障害、(甲状腺機能低下症)
- 脳幹の疾患:脳腫瘍、脳炎、脳梗塞、メトロニダゾール中毒、(甲状腺機能低下症)、外傷
診断方法
病歴と神経学的検査がとても大切です。
三半規管に異常があるのか脳幹に異常があるのかを見極め、検査治療計画を決定します。
特に脳幹の病気の心配がある場合などにはMRI検査が大切になります。
CTスキャンは内耳炎など耳の病気を診断するためによく使われていますが、脳幹にも病気がある場合に見逃すことが少なくない上に中耳・内耳炎と脳幹内の疾患が併在する事があるため、脳幹の病気を心配している場合には推奨されません。
MRIを行うと内耳の病気も脳幹の病気も見ることができるので、多くの神経科医はMRIを好みます。
場合によっては特殊な電気生理学検査を行うこともあります。
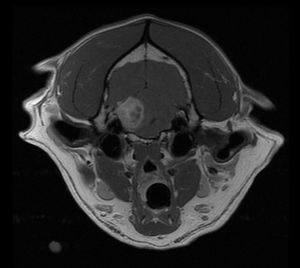
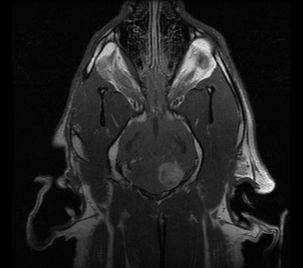
治療方法
内耳炎やポリープは投薬や手術によって治療されることが多いですが、障害が重度な場合には治療をしても機能が完全には回復しないこともありますので早期の積極的な治療が大切です。
三半規管に毒性のある薬によって起こった前庭疾患は、障害を受けた三半規管は治りませんが徐々に慣れて症状が改善する事があります。
また、同時に聴覚が障害を受けることがあります。特発性急性前庭障害は原因不明の病気で急激にひどい症状が出ることが多いですが、2~3日後から徐々に改善し始め、数週間で回復することが多い病気です。
脳腫瘍、脳炎、脳梗塞などは原因の病気を治す事が大切ですが、脳幹は手術が非常に難しい部位なため、脳腫瘍の治療は一般的に非常に困難です。
メトロニダゾールは下痢などの治療によく使われる抗生物質ですが、長い期間飲んだりたくさん飲んだり肝機能が低下していて十分に代謝できない状態だと中毒を起こすことがあります。
通常は2~4日間の入院治療で回復します。